Tóm tắt:
Mục đích của nghiên cứu này là đánh giá kết quả của phương pháp kết hợp xương mâm chày với sự hỗ trợ của nội soi. Có 40 trường hợp gãy mâm chày từ loại I đến loại III theo Schatzker, thời gian theo dõi trung bình là 12 tháng, tuổi trung bình là 37,9, đánh giá kết quả dựa vào thang điểm của Rasmussen, 92,5 % cho kết quả rất tốt, 7,5 % cho kết quả tốt, hầu hết các trường hợp đều trở lại hoạt động trước đây, không có trường hợp nào không lành xương, không nhiễm trùng, không tắc tĩnh mạch sâu, không có chèn ép khoang. Lún mâm chày trước mổ trung bình là 7,82 mm, sau nâng mâm chày là 0,80 mm. Phần lớn các trường hợp đều có tổn thương phối hợp. Nội soi hỗ trợ trong kết hợp xương mâm chày ít làm tổn thương phần mềm, phục hồi vận động khớp gối sau mổ tốt, rút ngắn thời gian nằm viện.
Từ khóa: arthroscopy; tibial plateau fracture
Sumary:
The purpose of this study was to evaluate the results of arthroscopically assisted reduction and internal fixation of tibial plateau fractures. We report on 40 patients with tibial plateau fractures from type I to type III according to the Schatzker classification, the average followup was 12 months, the average age of the patients was 37,9. That results has been evaluated by Rasmussen scoring system, seven cases (92,5 %) obtained excellent, and good in two cases (7,5 %), almost the patients returned to normal work, there were no episodes of nonunion, wound infection, deep venous thrombosis, compartment syndrome. Preopertive fracture depression averaged 7,82 mm, postoperative fracture depression averaged 0,80 mm, almost the patient had associated intraarticular injury. Arthroscopic reduction and internal fixation of tibial plateau fractures that technique allows less soft tissue injury, thus improving recovery of range of motion, shorter hospital stay.
Keywords: arthroscopy; tibial plateau fracture
ĐẶT VẤN ĐỀ
Gãy mâm chày luôn luôn là kết quả phối hợp các lực chấn thương như varus hoặc valgus với lực xoắn vặn dọc trục. Đây là loại chấn thương thường xảy ra do tai nạn giao thông, tai nạn thể thao, tai nạn sinh hoạt,… Gãy mâm chày chiếm khoảng 1% tất cả các loại gãy xương
Điều trị không đúng có thể gây ra thoái hóa khớp, viêm khớp hoặc nhiễm trùng. Nội soi hỗ trợ trong kết hợp xương mâm chày giúp giảm tổn thương phần mềm so với mổ mở (ORIF)**, cải thiện đáng kể trong phục hồi chức năng. Vận động gối sớm sau mổ là cần thiết vì nó tránh cứng khớp. Thêm vào đó, cố định vững chắc phối hợp với nắn chỉnh giải phẩu của bề mặt khớp tốt có thể ngăn chặn thoái hóa khớp sau này
Các nghiên cứu lần đầu tiên của Caspari và Jennings (1985) đề xuất sử dụng nội soi trong hỗ trợ kết hợp xương bên trong của gãy mâm chày với các loại gãy khác nhau (theo Schatzker). Kết quả trong điều trị gãy mâm chày với sự hỗ trợ của nội soi là rất tốt và thời gian phục hồi sớm là lợi ích của phương pháp này so với mổ mở.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu:
Từ tháng 11-2008 đến tháng 04-2014 có 40 trường hợp, 17 nam, 23 nữ, tuổi trung bình là 37,9 kết hợp xương mâm chày với sự hỗ trợ của nội soi (từ Schatzker I đến Schatzker III ). Thời gian theo dõi trung bình từ 12 tháng.
2. Phương pháp nghiên cứu:
Nghiên cứu mô tả dọc. Bệnh nhân được điều trị, theo dõi và đánh giá theo thang điểm của Rasmussen: rất tốt: 27- 30 điểm, tốt: 20-26 điểm, trung bình: 10-19 điểm, kém: <10 điểm. Phân tích số liệu dựa vào phần mềm SPSS 16.0
• Cận lâm sàng: X-quang gối thường quy thẳng và nghiêng: Phân loại gãy mâm chày theo Schatzker: loại I: gãy tách mâm chày ngoài, loại II: gãy tách và lún mâm chày ngoài, loại III: gãy lún mâm chày ngoài, loại IV: gãy mâm chày trong, loại V: gãy hai mâm chày trong và ngoài, loại VI: gãy mâm chày xuống đến thân xương.
• CT Scan (tái tạo 3 chiều) đặc biệt trong những trường hợp lún trung tâm và gãy nhiều mãnh
• MRI cũng được sử dụng để khảo sát tổn thương phần mềm như: dây chằng chéo trước(DCCT), dây chằng chéo sau(DCCS), các dây chằng bên, sụn chêm,…
• Trong trường hợp nghi ngờ có tổn thương mạch máu cần thực hiện DSA (N. Lindsay Harris, Mark L. Purnell)
• Đánh giá mức độ lún của mâm chày trước và sau mổ dựa vào X-quang gối.
Kỹ thuật:
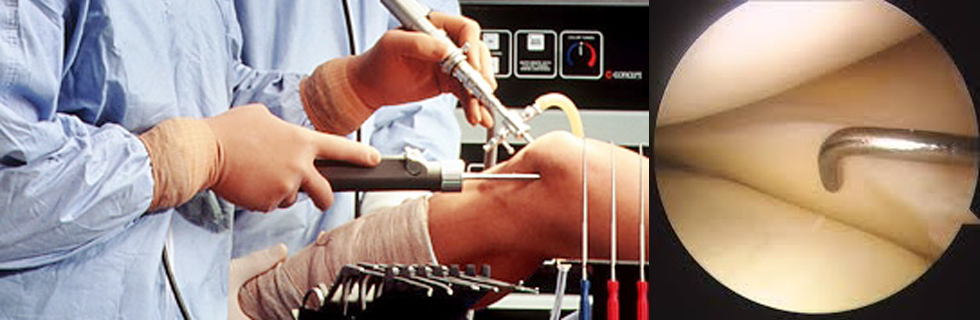
Bệnh nhân nằm ngữa trên bàn, sau khi gây tê, ta có thể dùng garrotte(tourniquet) khoảng 250mmHg hoặc dùng Esmarch, bàn mổ có thể điều chỉnh được tư thế gối. Màng hình máy nội soi đặt đối diện với gối bị tổn thương, cũng như màng hình C-arm ở vị trí thích hợp khi cần có thể kiểm tra qua C-arm(như trong trường hợp xuyên kim Kirschner cố định xương bắt vít. Cần bơm nước muối sinh lý cho phồng gối trước khi nội soi xác định vị trí tổn thương xương cũng như các tổn thương khác(DCCT, DCCS, sụn chêm). Trong trường hợp ống soi không thấy được vị trí tổn thương xương(nhất là vị trí sau ngoài, khe khớp hẹp,…) và không có ống soi nhỏ thích hợp ta có thể dùng khung căng để làm rộng khe khớp ngoài(tư thế cố định gối co khoảng 700), khi đặt khung cố định cần tránh sao cho ống soi, vị trí rạch da để nâng mâm chày, vị trí xuyên kim bắt vít được dễ dàng. Áp lực bơm liên tục vào khớp gối nên thấp để tránh nguy cơ chèn ép khoang. Sau khi bơm rửa máu tụ và những mãnh vụn nhỏ trong khớp, cần khảo sát lại hệ thống dây chằng, sụn chêm, lồi cầu,…bị tổn thương.
Dùng guide định vị (thường dùng guide định vị của DCCT) vào trung tâm lún (loại II, III), tùy vị trí hướng lún của mâm chày mà ta xác định nơi vào của kim Kirschner(chọn kim 2.4mm), thường là vị trí bên trong, góc độ của guide định vị khoảng 450 – 550, khoan thật chậm, cảm giác đến võ xương, nội soi kiểm tra đầu kim Kirschner đúng vị trí trung tâm lún. Rạch da khoảng 1,5 – 2 cm chân kim Kirschner, bóc tách đến võ xương, dùng khoan số 8 – 10 mm để khoang đến cách mặt khớp khoảng 15 – 20 mm, sau đó rút khoan ra, dùng dụng cụ nâng (elevator) để nâng với sự kiểm tra của nội soi, nếu cần có thể sử dụng thêm C-arm để hỗ trợ. Đối với gãy loại II, có thể kết hợp giữa nâng mâm chày với forceps lớn ( clamp lớn) để cố định mãnh xương tách (cleavage).
Sau khi nâng, sử dụng xương ghép mào chậu (autograft) hoặc xương ghép đồng loại (allograft), cũng có thể sử dụng mãnh ghép san hô(coral hydroxyapatite) (theo Thomas J. Gill, Darius M. Moezzi) hoặc mãnh ghép nhân tạo(synthetic) (theo N. Lindsay Harris, Mark L. Purnell) ) theo đường hầm đã khoan.
Sau đó dùng kim Kirschner dưới sự hỗ trợ của C-arm để khoan bắt vít (thường dùng vít rỗng 7.3 mm) số lượng từ 2 – 3 vít tùy bề rộng của lún mâm chày.
Xả garrotte, dẫn lưu kín, rút khung căng, kiểm tra mạch mu chân, chày sau. Có thể bó bột ống xẻ dọc bột, mở cửa sổ bột, hoặc nẹp nhựa có bản lề gối (chưa cho co duỗi gối sau mổ), tập gồng cơ trong bột hoặc nẹp.
Sau 3 tuần cắt bỏ bột, làm bột bản lề gối, tập co duỗi gối, tập cơ, đi 2 nạng không chống chân cho đến sau 6 – 8 tuần.
KẾT QUẢ
– Có 40 BN, 17 nam, 23 nữ, tuổi trung bình là 37,9
– Thời gian theo dõi trung bình là 12 tháng
– Có 25 trường hợp (TH) type III, 13 TH type II, 2 TH type I
– Thời gian xuất viện sau mổ trung bình là 2 ngày
– Không có trường nào bị nhiễm trùng, không tắc tĩnh mạch sâu, không chèn ép khoang, không bị viêm khớp
– Lún trước mổ trung bình là 7,82 mm, sau khi nâng mâm chày còn lún là 0,80 mm
– Không có trường hợp nào không lành xương hoặc khóp giả
– ROM gối > 1200 trong 4 tuần
– Chịu lực một phần khoảng 3,78 tháng
– Chịu lực hoàn toàn khoảng 4,4 tháng
Đánh giá dựa vào thang điểm của Rasmussen:
– 92,5 % cho kết quả rất tốt (excellent)
– 7,5 % cho kết tốt (good)
Hầu hết các trường hợp đều trở lại công việc trước đây của họ
Tổn thương phối hợp:
– Sụn chêm ngoài: 02 TH(trường hợp), trong đó 1TH khâu lại sụn chêm ngoài, 1 TH cắt sụn chêm rách (vùng vô mạch)
– Một TH bong nơi bám DCCT và được khâu đính qua nội soi bằng chỉ PDS
– Hai TH tổn thương sụn lồi cầu(chỉ tổn thương bề mặt sụn và diện tích nhỏ 3mm x 4mm, nên không xử lý gì)
Xương ghép:
– Ghép xương tự thân: 14 TH
– Ghép xương đồng loại: 22 TH
– Ghép xương tự thân và đồng loại: 2 TH
– Không ghép xương: 2 TH
BÀN LUẬN
Nội soi hỗ trợ trong kết hợp xương mâm chày có nhiều ưu điểm, đã được các tác giả trên thế giới công nhận. Lần đầu tiên 2 tác giả Caspari và Jenning báo cáo nghiên cứu về nội soi hỗ trợ kết hợp xương gãy mâm chày đối với vận động viên trượt tuyết, và cho kết quả tốt. Sau đó có nhiều tác giả khác như Thomas J. Gill, Darius M. Moezzi ( Department of Orthopedic Surgery, Boston, Clinical Orthpaedics and Related Research, number 383) nghiên cứu trên 25 trường hợp trong 3 năm (1994 – 1996) đối với các vận động viên trượt tuyết, cho kết quả tốt (Type I theo Schatzker: 2 TH, type II: 5 TH, typeIII: 16 TH, type IV: 2 TH)
+ 76 % cho kết quả rất tốt (excellent)
+ 16 % tốt (good)
+ 84 % hoạt động thể thao trở lại
+ Không có biến chứng nhiễm trùng, huyết khối tĩnh mạch sâu, chèn ép khoang, xơ hóa khớp
+ Lún trước mổ là 7,7 mm, sau mổ còn lún 0,8 mm
+ Thời gian nằm viện là 1,6 ngày (từ 1 – 4 ngày)
Theo tác giả N. Lindsay Harris, Mark L. Purnell (Orthopaedic Associates of Aspen & Glenwood, Aspen, Colorado, U.S.A, Techniques in Knee Surgery,2007), nghiên cứu trong 4 năm (2003 – 2006) có 15 trường hợp gãy mâm chày (do trượt tuyết) được thực hiện ARIF* và cho kết quả tốt.
Theo các tác giả DUAN Xiao, YANG Liu, GUO Lin, CHEN Guang-xing và DAI Gang (Center for Joint Surgery, Southwest Hospital, China, Chinese Journal of Traumatology, 2008), thực hiện và theo dõi 39 trường hợp (2002 – 2005), kết quả dựa vào thang điểm Rasmussen: rất tốt (excellent): 26 TH, tốt (good): 10 TH, trung bình (fair): 3 TH; 90% TH không đau khi đi lại, 7% đau nhẹ, 3% đau trung bình, tất cả bệnh nhân đều có ROM gối rất tốt và tốt, 87% đều trở lại làm việc bình thường.
Đối với tổn thương phối hợp như DCCT, DCCS, sụn chêm,… khám lâm sàng có thể phát hiện được một phần (vì bệnh nhân còn đau nhiều gối, MRI có thể phát hiện phần lớn các tổn thương, trong điều kiện ở nước ta, cần khảo sát thêm MRI cũng rất gánh nặng về mặt kinh tế cho người bệnh. Một số trường hợp khảo sát thêm bằng CT Scan thấy được mức độ gãy, vị trí gãy mà X-quang thường quy không khảo sát được, và có chỉ định thực hiện ARIF. Theo N. Lindsay Harris, Mark L. Purnell, vì đây là loại gãy với phần mềm đi kèm cao, vì vậy cần phải có MRI, trong trường hợp khó khảo sát được mức độ lún và sự xoay của mãnh gãy (mặt khớp) cần chụp CT Scan. Theo tác giả Yacoubian và Nevins, trước mổ khảo sát thêm MRI trong tất cả các trường hợp đã phát hiện ra những tổn thương mà lâm sàng và các phương tiện cận lâm sàng khác không phát hiện được và đã thay đổi kế hoạch điều trị trong 23% các trường hợp
Ngoài lý do thẩm mỹ khi thực hiện ARIF, điều quan trọng hơn là không làm tổn thương phần mềm, giảm tổn thương trong khớp, cải thiện chức năng vận động khớp gối sau mổ, nguy cơ nhiễm trùng cũng được cải thiện, đau hậu phẩu cũng ít hơn. Phần lớn các trường hợp của chúng tôi ROM gối >1200 trong 4 tuần, chịu lực hoàn toàn sau 8 tuần, thời gian xuất viện khoảng 2 ngày sau mổ. Theo tác giả Ohdera và Tokunaga đã ghi nhận sự bình phục nhanh và sớm về VLTL với ROM gối là 1200 trong 4,6 tuần so với 9,1 tuần so với ORIF. Theo Fowble và cộng sự đã báo cáo sự chịu lực hoàn toàn trong 8,95 tuần so với 12,3 tuần và rút ngắn thời gian nằm viện từ 5,36 so với 10,27 ngày so với ORIF
Nhũng khó khăn khi thực hiện ARIF là đòi hỏi có máy móc trang bị tốt (máy nội soi, C-arm,…), cần phải có thêm cận lâm sàng cao cấp như MRI, CT Scan để khảo sát thêm những tổn thương để có kế hoạch điều trị tốt. Trong trường hợp mãnh gãy chứa mặt khớp cần phục hồi bị xoay 1800 thì nắn chỉnh qua nội soi rất khó khăn, trong trường hợp gãy nát mặt khớp thì đòi hỏi phải có mãnh ghép sụn đồng loại (late Osteochondral allograft) (theo N. Lindsay Harris, Mark L. Purnell). Cũng theo tác giả trên, nếu trong điều kiện không có ống soi thích hợp hoặc vị trí gãy khó quan sát, có thể sử dụng khung căng để làm căng dãn mặt khớp để soi dễ dàng hơn
Đối với xương ghép: 20 trường hợp chúng tôi sử dụng xương ghép đồng loại (allograft), 11 trường hợp ghép xương tự thân (autograft), một trường hợp vừa ghép xương đồng vừa ghép xương tự thân, hai trường hợp không ghép xương (Schatzker I). Các trường hợp ghép xương đồng loại, xương ghép lành tốt. Theo tác giả J. M. Segur, P. Torner, S. García, A. Combalía (Department of Orthopaedic Surgery, Hospital Clinic, University of Barcelona, Spain, Arch Orthop Trauma Surg, 1998), trong 20 trường hợp dùng allograft: 5 trường hợp ROM gối 900, 3 TH đau trung bình khi đi lại, 2 TH phải dùng nạng, 14 TH không đau, không giới hạn gối, không nhiễm trùng. Theo tác giả RC Locht, AE Gross và F Langer (Toronto, Ontario, Canada, JBJS), có 12 trường hợp sử dụng mảnh ghép sụn ( late Osteochondral allograft) trong điều trị gãy mâm chày: sự lành xương rất tốt, sự đau, chức năng gối, vận động gối đều tốt, không có trường hợp thải ghép
Những báo cáo về những biến chứng xảy ra khi thực hiện ARIF là hiếm. Các trường hợp của chúng tôi thực hiện không xảy ra biến chứng nào, nhưng lưu ý cẩn thận trong khi khoan định vị nhất là vị trí sau ngoài, cần kiểm soát đầu kim Kirschner, hoặc khi xuyên kim hướng dẫn để bắt vít mâm chày cần lưu ý tránh thần kinh hông khoeo ngoài. Theo N. Lindsay Harris, Mark L. Purnell, hội chứng dọa chèn ép khoang có thể xảy ra khi thực hiện ARIF, biến chứng này đã được Belanger và Fadale báo cáo (1997), những biến chứng như tắc tĩnh mạch sâu, nhiễm trùng, tổn thương mạch máu thần kinh, thoái hóa khớp báo cáo rất ít trong ARIF. Và đó là lý do lựa chọn ARIF.
KẾT LUẬN
Nội soi hỗ trợ trong điều trị gãy mâm chày bước đầu mang lại kết quả tốt về sự lành xương, chức năng gối, giảm thiểu những tổn thương phần mềm, rút ngắn thời gian nằm viện. Thời gian nghiên cứu chưa dài và số lượng bệnh còn ít, cần thời gian theo dõi bệnh lâu hơn và số lượng bệnh nhân lớn hơn để rút ra những khó khăn và thuận lợi khi thực hiện ARIF.
* ARIF: Arthroscopic reduction and internal fixation
** ORIF: Open reduction internal fixation
Bùi Thanh Nhựt, Trương Trí Hữu, Nguyễn Quốc Trị (BV CTCH TP HCM)
Tài liệu tham khảo:
1. N. Lindsay Harris, Mark L. Purnell. Arthroscopic Management of Tibial Plateau Fractures. Techniques in Knee Surgery 2007.
2. Thomas J. Gill, Darius M. Moezzi. Arthroscopic Reduction and Internal Fixation of Tibial Plateau Fractures in Skiing. Clinical Orthpaedics and Related Research, number 383, pp. 243-249, 2001.
3. F. Van Glabbeek, R. Van Riet, N. Jansen. Arthroscopically Assisted Reduction and Internal Fixation of Tibial Plateau Fractures: Report of Twenty Cases. Acta Orthopaedica Belgica, 2002.
4. J. M. Segur, P. Torner, S. García, A. Combalía. Use of bone allograft in plateau fractures. Arch Orthop Trauma Surg, 1998.
5. RC Locht, AE Gross và F Langer. Late Osteochondral allograft resurfacing for tibial plateau fractures. JBJS, 1984.
6. DUAN Xiao, YANG Liu, GUO Lin, CHEN Guang-xing và DAI Gang. Arthroscopically assisted treatment for Schatzker type I-V tibial plateau fractures. Chinese Journal of Traumatology, 2008.
7. Jennings JE. Arthroscopic management of tibial plateau fractures. Arthroscopy, 1985.
8. O’Dwyer KJ, Bobic VR. Arthroscopic management of tibial plateau fractures. Injury Br J Accid Surg, 1992.
9. Rasmussen PS. Tibial condylar fractures. Impairment of knee joint function as indication for surgical treatment. JBJS, 1973.
10. Ohdera T, Tokunaga. Arthroscopic management of tibial plateau fractures-comparison with open reduction method. Arch Orthop Trauma Surg, 2003.
11. Schatzker J, McBroom R, Bruce D. The tibial plateau fracture. The Toronto experience 1968-1975. Clin Orthp, 1979.